Cómo citar este documento: Fraile Muñoz A, Garrido García R, Luzquiños Villegas N. Monografía: Vasculitis cutáneas. [Internet]. Álava: HeridasenRed; 2023 [citado «añadir día mes año»]. Disponible en: https://www.heridasenred.com/vasculitis-cutaneas
Descárgate AQUÍ la monografía en PDF 
La vasculitis cutánea hace referencia a la inflamación de la pared de los vasos de pequeño o mediano calibre de la piel y/o del tejido subcutáneo, pero no de los órganos internos. Puede estar limitada a la piel o puede ser una manifestación de un trastorno sistémico (1,2).
La inflamación característica de las vasculitis puede producir isquemia y necrosis, con la consiguiente ulceración cutánea (3).
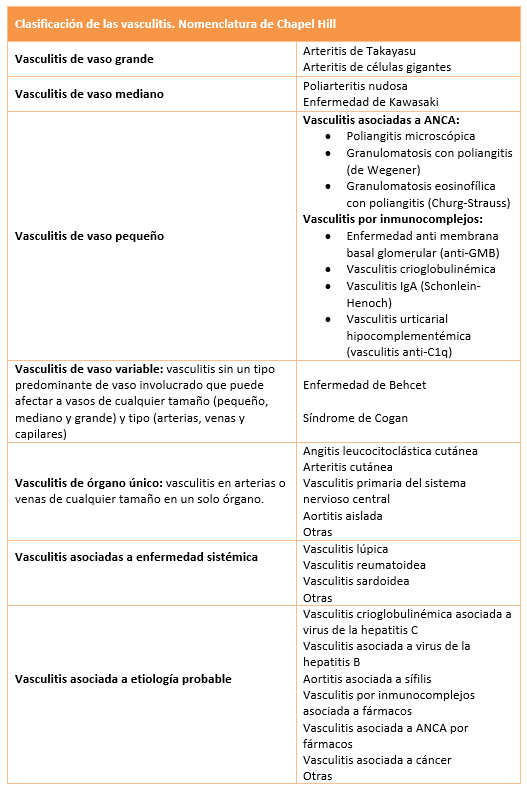
Hay diferentes tipos de vasculitis, que se clasifican fundamentalmente según el tamaño del vaso afectado. La nomenclatura de Chapel Hill (4), es el sistema de clasificación más comúnmente utilizado en los adultos. (Tabla 1)
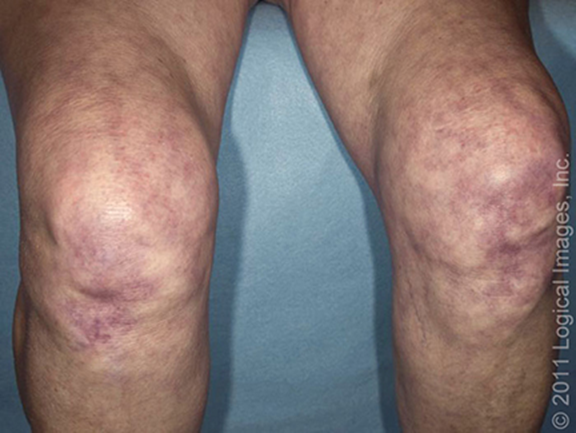
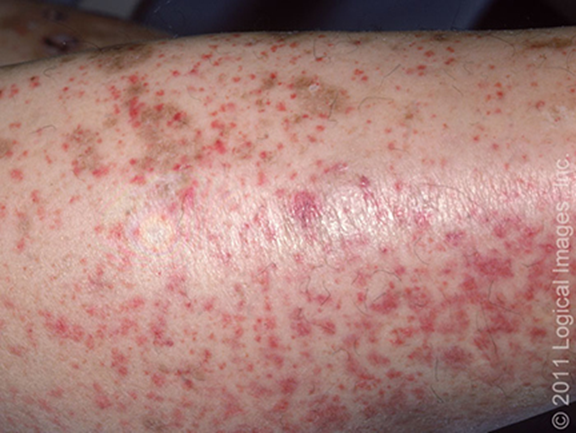
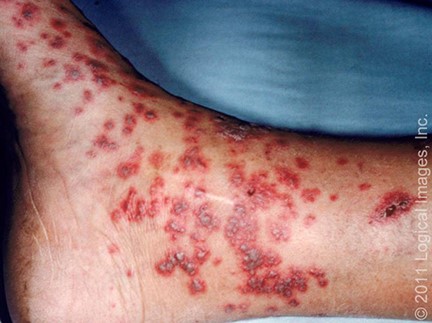
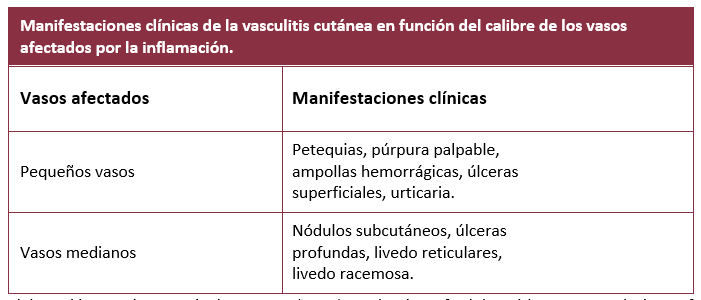
Entre las manifestaciones cutáneas que aparecen en la vasculitis cutánea se incluye la púrpura palpable (de 0,3 a 1 cm de diámetro) y/o las petequias (lesiones purpúricas de menos de 3 mm de diámetro) que no palidecen (5,6). A veces, estas lesiones se unen, se ulceran o están rodeadas de ampollas hemorrágicas (6). Otro patrón cutáneo descrito es el de lesiones purpúricas palpables, que pueden acompañarse de nódulos subcutáneos y livedo racemosa (7). También se han descrito urticaria, pápulas, livedo reticularis, necrosis y/o equimosis. Suelen ser asintomáticas, pero pueden acompañarse de prurito, ardor o dolor (5-7). (Tabla 2)
Fuente: VisualDx
La localización de las lesiones puede ser diversa, pero suelen predominar en extremidades inferiores y tronco (3).
El diagnóstico etiológico de la vasculitis cutánea supone un reto, ya que puede ser primaria, causada por fármacos (penicilinas, cefalosporinas, fenitoina, alopurinol…) o la manifestación inicial de enfermedades sistémicas, como enfermedades autoinmunes, enfermedades del tejido conectivo, infecciones sistémicas (Hepatitis B o C, endocarditis infecciosa, VIH) o neoplasias (3,5,7). Por ello, ante una vasculitis cutánea es importante establecer la etiología, ya que puede implicar afectación sistémica. También hay que tener en cuenta que, un alto porcentaje de ellas son de causa idiopática (8,9).
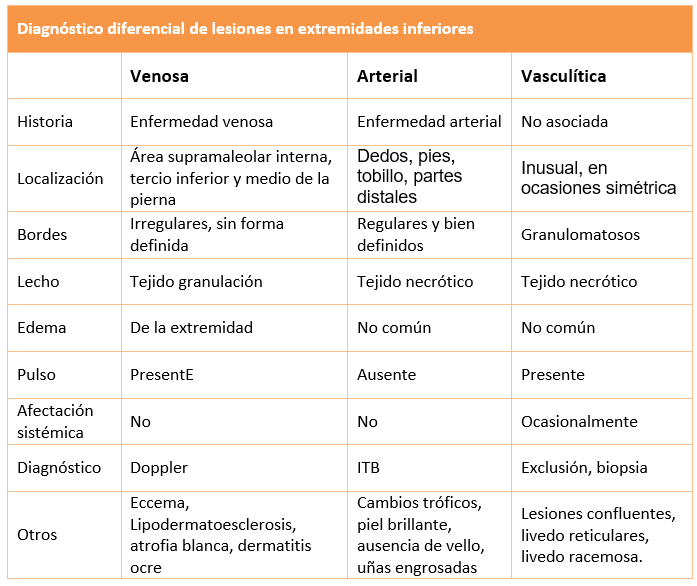
El diagnóstico de vasculitis limitada a la piel requiere una anamnesis y un examen físico completo. La evaluación se centra en identificar causas, como nuevos fármacos o infecciones, y excluir las manifestaciones de inflamación en otros órganos como pulmones, riñones, tracto gastrointestinal y sistema nervioso (1,3). Se necesita un hemograma completo y otros estudios de sangre, orina y pruebas de imagen para descartar afectación sistémica (7).
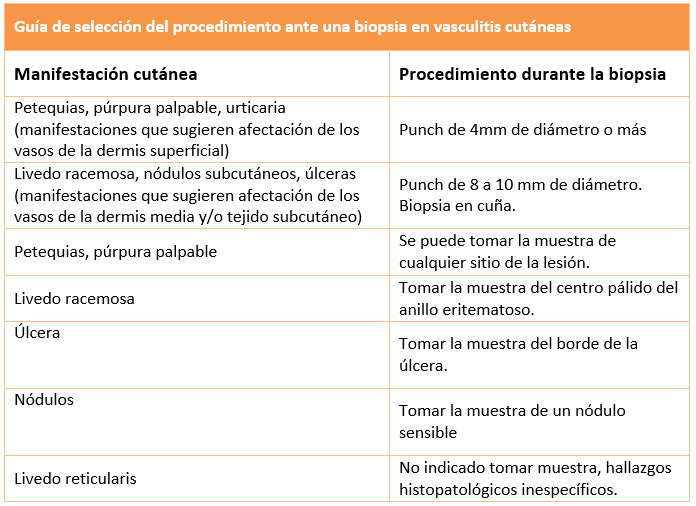
Además, debe realizarse una biopsia de la piel, con inmunofluorescencia directa, entre las 24 a 48 horas después de la aparición de las lesiones vasculíticas. La biopsia por rasurado se considera inadecuada y se prefiere la biopsia con punch de 4mm de diámetro o más, ya que permite tomar muestra de vasos en toda la dermis (7,10). (Tabla 3)
La vasculitis cutánea se confirma si en el examen histológico se detecta infiltración de la pared vascular por células inflamatorias, necrosis fibrinoide, extravasación de eritrocitos y leucocitoclasia (destrucción de leucocitos) (1,11).(Tabla 4)
El tratamiento se dirige a tratar la causa. Si la causa es idiopática y la vasculitis se limita a la piel, el tratamiento se centra en el control de los síntomas (elevación de extremidades inferiores, terapia compresiva, analgésicos, antihistamínicos) (1,7,10). En la mayoría de los pacientes, la condición es autolimitada y se resuelve espontáneamente en dos a cuatro semanas (7). En un 10% de los pacientes la enfermedad se vuelve crónica (7). La terapia con inmunosupresores sistémicos se reserva para los pacientes que desarrollan complicaciones, como ampollas hemorrágicas, ulceración o brotes recurrentes (7).
| BIBLIOGRAFÍA |
- Villa-Forte A. Vasculitis cutánea [Internet]. Manual MSD versión para profesionales. Manuales MSD; 2022 [cited 2023 Jul 7]. Disponible en: https://www.msdmanuals.com/es/professional/trastornos-de-los-tejidos-musculoesquel%C3%A9tico-y-conectivo/vasculitis/vasculitis-cut%C3%A1nea
- Russell JP, Gibson LE. Primary cutaneous small vessel vasculitis: approach to diagnosis and treatment. Int J Dermatol. 2006; 45(1):3-13.
- García NP et al. Vasculitis cutáneas: etiología y características clínicas en pacientes adultos en un centro de tercer nivel.Rev Argentina de Reumatología 2021; 32 (1): 21-25
- Jennette JC, FalkRJ,Bacon PA,Basu N,Cid MC, Ferrario F, et al. 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis Rheum 2013;65:1–11.
- Goeser MR, Laniosz V, Wetter DA. A practical approach to the diagnosis, evaluation and management of cutaneous small-vessel vasculitis. Am J Clin Dermatol. 2014; 15(4):299- 306.
- Chen KR, Carlson JA. Clinical approach to cutaneous vasculitis. Am J Clin Dermatol 2008; 9:71.
- Fett, N. Evaluation of adults with cutaneous lesions of vasculitis. [Internet]. Uptodate.com. [citado el 7 de julio de 2023]. Disponible en: https://www.uptodate.com/contents/evaluation-of-adults-with-cutaneous-lesions-of-vasculitis
- Gru AA, Salavaggione AL. Vasculopathic and vasculitic dermatoses. Seminars in Diagnostic Pathology. 2017; 34:285-300.
- Chanussot-Deprez C, Vega-Memije ME, Flores-Suárez L, Ran- gel-Gamboa L. Etiología de las vasculitis cutáneas: utilidad de una aproximación sistémica. GacMedMex. 2018;154:62-67
- Micheletti RG, Pagnoux C. Management of cutaneous vasculitis. Presse Med 2020; 49:104033.
- Demirkesen C. Approach to cutaneous vasculitides with special emphasis on small vessel vasculitis: histopathology and direct immunofluorescence. Curr Opin Rheumatol. 2017; 29:39-44.
- Santillán E, et al. Vasculitis leucocitoclástica como diagnóstico diferencial a manifestaciones cutáneas de enfermedad arterial crónica. Reporte de tres casos. Rev. Mex. Angiología. 2014; 42(2):91-94
| AUTORES |

Ninguno de los autores declara conflicto de intereses.
Esta información va dirigida a profesionales sanitarios. Si no pertenece a este colectivo, ante cualquier duda, consulte a su enfermera/médico de referencia.
Este artículo cumple las normas de la política editorial y está bajo licencia de Creactive Commons